|
الأمراض البكتيريه .... الجزء الرابع
الناقل :
فراولة الزملكاوية
 | العمر :39
| الكاتب الأصلى :
مــ الروح ــلاك
| المصدر :
forum.te3p.com
| العمر :39
| الكاتب الأصلى :
مــ الروح ــلاك
| المصدر :
forum.te3p.com
التيفوس
أ- تعريفـه:
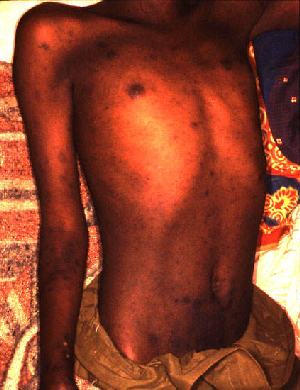
مرض معد ينشأ عن ميكروبات خاصة ينقلها القمل إلى الإِنسان.
ب- أعراضـه:
1- ارتفاع درجة الحرارة مع رعشة مصحوبة بصداع وآلام في الظهر والأطراف.
2- يصاب المريـض بصمم وهلوسة وهيجان عصبي شديد.
3- جفاف اللسان وتشقق سطحه.
4- ظهور نقط حمراء على بطن المصاب وذراعه قد تسبب التهاباً رئوياً.
جـ- طرق انتقال المرض:
1- تلدغ القملة الشخص المريض فتمتص من دمه بعـض ميكروباته.
2- عندما تلدغ القملة الحاملة للميكروبات شخصاً سليماً تمتـص من دمه وتتبرز على جسمه بجوار اللدغة فيحك الشخـص جلده فتدخل بعـض الميكروبات إلى دمه السليم.
د- طرق الوقاية والمكافحـة:-
1- العناية بنظافة الجسم.
2- تعريض المفروشات للشمس ومكافحة الحشرات بقتلها.
3- عدم الحك عند الإِحساس بلدغة.
4- عزل المريض والتحصين بالتطعيم الواقي.
اء البروسيلات
داء البروسيلات Brucellosis مرض حيواني المصدر Zoonotic Disease ذو إنتشار عالمي, أي مرض مُتوطن في الحيوانات و ينتقل للإنسان, و هو مرض مجموعي (جهازي) Systemic Disease أي يُمكن أن يُصيب أي أو أكثر من عضو من أعضاء الإنسان مُسبباً علل و أعراض مُتنوعة. و للمرض أسماء عدة الحُمى المُتموجة Undulant Fever, الحُمى المالطية Malta Fever, حُمى جبل طارق Gibraltar Fever, حُمى قبرص Cyprus Fever, الحُمى الصخرية Rock Fever. تقريباً, تُشخص 500000 (نصف مليون) حالة جديدة سنوياً على مستوى العالم.
الجرثومة المُسببة للمرض هي بكتيريا سلبية الغرام Gram Negative Bacteria (أي تصتبغ باللون الأحمر أو الوردي بإستخدام مُلون غرام Gram Stain) من جنس البروسيله Brucella , و شكلها عصويات مُكورة Coccobacilli تعيش داخل الخلايا Intracellular.
هناك 6 أنواع معروفة من البروسيلا, و لكن أربعة منها مُهمة للإنسان:
1- البروسيلة المالطية Brucella Melitensis, تنتشر في الشرق الأوسط, أفريقيا, حوض البحر المُتوسط (البرتغال, أسبانيا, جنوب فرنسا, إيطاليا, اليونان, تركيا, شمال أفريقيا), الهند, آسيا
الوسطى و أمريكا الجنوبية, مصدرها الماعز و الخِراف و الجمال.
2- البروسيلة المُجهضة Brucella Abortus, تنتشر في أفريقيا, آسيا و أمريكا الجنوبية, مصدرها البقر.
3- البروسيلة الخنزيرية Brucella Suis, تنتشر في جنوب آسيا, مصدرها الخنازير.
4- البروسيلة الكلبية Brucella Canis, مصدرها الكِلاب.
البروسيلة المالطية تُسبب المرض الأشد و البروسيلة الخنزيرية عادة ما تكون مُصاحبة بتكون خُراج. و البروسيلة تُصيب كذلك الحيوانات البرية مثل الغزال و الإلكة و الموس و الخنازير البرية.
طرق إنتقال المرض (العدوى):
1- أكثر الطرق شيوعاً هي شُرب الحليب أو أكل مُنتجات الحليب (الجبنة, الزبادي , الزبدة) المُلوثة ببكتيريا البروسيلة و ذلك لأن الحيوانات المُصابة بالبروسيلة تُفرغ البكتيريا في حليبها لمدة طويلة من الزمن, كذلك أكل لحوم أو أحشاء غير مطبوخة من حيوان مُصاب بالبروسيلة يُمكن أن تنقل العدوى.
2- الإتصال المُباشر ببول, ببراز, بإفرازات المهبل, بمشيمة حيوان مُصاب للعاملين في المسالخ أو البيطرة عبر تلوث خدوش و جروح في الجلد بالبكتيريا, أو رذاذها عبر مُلتحمة العين. كذلك بالنسبة للصيادين عند سلخ و تنظيف صيدهم من غزلان أو إلكة أو موس أو خنازير برية.
3- عن طريق الإستنشاق (إستنشاق البكتيريا و دخولها للجسم عبر الجهاز التنفسي), طريق غير شائع, و الأشخاص الذين يعملون في المختبرات و المسالخ هم أكثر عرضة لطريقة الإنتقال هذه.
هل يُمكن أن تنتقل البروسيلة من إنسان لِلآخر؟
إنتقال البروسيلة من شخص لِلآخر عن طريق الإتصال المُباشر نادر جداً. يُمكن أن تنتقل عن طريق الرضاعة الطبيعية (الحليب) من أم مُصابة إلى الرضيع. تم التعرف على حالات تم الإنتقال عن طريق الإتصال الجنسي. كذلك يُمكن أن تنتقل عن طريق نقل أعضاء مُلوثة (زراعة الأعضاء).
الأعراض و الملامح السريرية:
بعد دخول البروسيلة في جسم الإنسان, تنتقل عبر الأوعية الليمفاوية Lympahtic Vessels في الجهاز الليمفاوي Lymphatic System لتُعدي العُقد الليمفاوية Lymph Nodes, و من ثم تدخل إلى الدورة الدموية و تنتشر عبر الدم إلى سائر أعضاء الجسم و تتمركز أكثر في الجهاز الشبكي البطاني Reticuloendothelial System حيث يُمكنها البقاء حية لفترات زمنية مديدة كونها بكتيريا تعيش داخل الخلايا, و هذا يُفسر بعض الملامح السريرية مثل كون المرض مرضاً مُزمناً و إمكانية إنتكاس المرض حتى بعد العلاج الكافي بالأدوية المُضادة للميكروبات.
فترة حضانة داء البروسيلات الحاد Acute Brucellosis تتراوح من 5 أيام إلى عدة اشهر و المُعدل هو أسبوعين.
الأعراض يُمكن أن تظهر فجأة:
- حُمى عالية متأرجحة (ترتفع و تنخفض) مع نفضان (حُمى نافضة).
- تعرق.
- صُداع شديد.
- آلام في العضلات و المفاصل.
- هذيان.
أو تظهر الأعراض بشكل مُخاتل على شكل فتور و توعك خفيف مع آلام في العضلات, صُداع و الم بمُؤخرة الرأس مع إرتفاع في درجة الحرارة (حُمى) مساءً, و مع تقدم المرض ترتفع درجة حرارة الجسم إلى 40 - 41 درجة مئوية و تنخفض صباحاً حيث تكون طبيعية أو شبه طبيعية حيث يحدث تعرق غزير. الحُمى المُتقطعة تستمر من 1 - 5 أسابيع و بعدها تهدأ لمدة 2 - 14 يوم حيث تكون أعراض المرض خفيفة أو غير موجودة, بعدها تعود نوبات الحُمى. في الحالات المُزمنة يُمكن أن تستمر موجات إرتفاع و هبوط حرارة الجسم لِلأشهر أو سنوات (الحُمى المُتموجة). في بعض المرضى تكون الحُمى عابرة.
بعد هذه المرحلة الأولية يكون هناك فقدان شديد للشهية و الوزن, ألم في البطن مع إمساك, آلام مفاصل, صُداع, ألم في الظهر, أرق, كآبة, تهيُج و عدم إستقرار عاطفي. إذا لم تحدث مُضاعفات للمريض فإن المريض يُشفى في غضون 2 - 3 أسابيع.
علامات المرض غير مُميزة حيث يُمكن أن يُصاب المريض بتضخم الطحال Splenomegaly و تضخم العُقد اللمفية Lymphadenopathy, و في 50% من المرضى يُمكن أن يكون هناك تضخم في الكبد Hepatomegaly.
في 30% من المرضى تُسبب البروسيلة مُضاعفات بتمركزها و إصابة أعضاء مُختلفة من الجسم إذا حصل تأخير في تشخيص أو علاج المرض, كالآتي:
1- الجهاز العضلي الهيكلي Musculoskeletal:
- إلتهاب المفصل التقيحي Suppurative Arthritis, إلتهاب الزليل Synovitis, إلتهاب الجراب Bursitis.
- إلتهاب العظم و النقي Osteomyelitis.
- إلتهاب الفقار النُخاعي Spinal Spondylitis.
- خُراج العضلة القطنية Psoas Abscess و خُراج مُجاور للفقار Paravertebral Abscess.
2- الجهاز العصبي المركزي Central Nervous System:
- إلتهاب السحايا Meningitis.
- شلل الأعصاب القحفية Cranial Nerve Palsies.
- نزف داخل القحف Intracranial Haemorrhage أو نزف تحت العنكبوتية Subarachnoid Haemorrhage.
- سكتة دماغية Stroke.
- إعتلال النخاع Myelopathy.
- إعتلال الجذور العصبية Radiculopathy.
3- العين:
- إلتهاب العنبية Uveitis.
- إلتهاب الوريد الخثاري في شبكية العين Retinal Thrombophlebitis.
4- القلب:
- إلتهاب عضل القلب Myocarditis.
- إلتهاب الشغاف Endocarditis.
تشخيص المرض:
يتم تشخيص داء البروسيلات بشكل أكيد بعزل البروسيلة من دم المريض بزراعة الدم Blood Culture, و التي تكون موجبة في 70 - %80 من المرضى المُصابون بالبروسيلة المالطية Brucella Melitensis و في 50% من المرضى المُصابون بالبروسيلة المُجهضة Brucella Abortus. أو زراعة السائل الدماغي النُخاعي Cerebrospinal Fluid في حالات إصابة الجهاز العصبي المركزي و التي تكون موجبة في 30% من الحالات.
الإختبار الشائع لتشخيص داء البروسيلات هو إختبار التراص المصلي Serum Agglutination Test للكشف عن وجود أضداد مصلية ضد البروسيلة Brucella Antibodies Agglutination Test و الذي يكشف 95% من العدوى الحادة.
العلاج:
علاج داء البروسيلات يكون بإستخدام توليفة من المُضادات الحيوية, المُتبع هو دوكسي سايكلين Doxycycline 100 mg مرتين يومياً لمدة 6 أسابيع مع حقن ستريبتومايسين واحد جرام Streptomycin 1 g حقنة واحدة في العضل يومياً لمدة الأسبوعين الأولين من بدأ العلاج. نسبة إنتكاس المرض مع هذه التوليفة هي حوالي 5%. توليفة أخرى هي دوكسي سايكلين كالسابق مع ريفامبيسين Rifampicin 900 mg يومياً لمدة 6 أسابيع, و لكن مُعدل إنتكاس المرض و فشل العلاج مع هذه التوليفة أعلى من السابقة.
في الحالات المُزمنة يُمكن أن يحتاج المريض للعلاج لمدة 3 - 6 اشهر حسب إستجابة المريض و التحاليل المخبرية.
الوقاية:
1- عدم إستهلاك الحليب الغير مُبستر أو مُنتجاته.
2- لبس القفازات و الكمامات و النظارات الواقية بالنسبة للعاملين في المسالخ و البيطرة و المختبرات و كذلك الصيادين.
3- تقصي الحيوانات المُصابة بداء البروسيلات في المسالخ و المزارع.
4- تلقيح الحيوانات الأليفة (مصدر غذاء للإنسان) ضد البروسيلة.
5- علاج الكلاب المُصابة بالمرض, و للعلم بأن إنتقال داء البروسيلات من الكلاب للإنسان نادر و لكنها تُشكل خطورة للأشخاص الذين لديهم ضعف في المناعة مثل مرضى الأيدز.
6- لا يوجد تلقيح (تطعيم) للإنسان لحمايته من المرض.
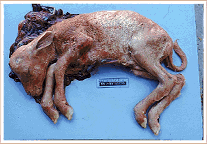

أجنة مصابة بداء البروسيلا
جذام (مرض)


الجذام (بالإنكليزية: leprosy) مرض خطير تسببه المتفطرات الجذامية، ينتشر في المناطق الاستوائية وشبه الاستوائية في أفريقيا وآسيا وأمريكا الجنوبية، يصنف مع الأمراض المدارية المهملة.
فترة حضانته طويلة، والمناطق التي تتعرض للإصابة هي الجلد أو الأعصاب أو كلاهما. يعزل المصابين بهذا المرض بأماكن خاصة.
يعد الجذام من أخطر الأمراض الجلدية المعدية. تحدث العدوى عن طريق دخول الميكروب من خلال الاستنشاق أو الطعام أو من خلال التلامس الجلدي أو من خلال الغشاء المخاطي.
الأسباب المساعدة على انتشاره
طرق العدوى
-
ملامسة الأشخاص المصابين.
-
التماس مع القرح ومفرزات الأغشية المخاطية.
-
التماس أو تواجد الحشرات مثل (الصراصير, البق, الفراش وطفيليات الجلد).
-
-
مرض خدش القطة Cat scratch disease
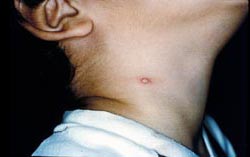
مردفات : داء الخدش من الهر ، حمى خدش القطة ، شباك بطاني لمفي ، بطاني لمفي حميد ، مرض تكاثر الكريات الشبكية ، اللمفاوية الحميد
Benign inoculation lymphoreticulosis or cat-scratch disease
تعريف :
هو داء بكيتري ، ينجم عن خدش او عض شخص معين من قبل القطط .
يتميّز الوباء ، بظهور مكان اوّلي للاصابة ، التهاب موضعي للعقد اللمفاوية و ارتفاع في حرارة الجسم .
السبب المُمرض ( اي المسبب ) :
ينتج المرض عن بكيتريا ( جراثيم أو عصيات سلبية الغرام ) تسمى Rochalimaea henselae
طريقة انتقال العدوى :
يحدث المرض في كل بلاد العالم ، و تعتبر القطط مصدراً للعدوى ، لكن الاخيرة ، لا تُصاب بالمرض ، و إنما تنقله فقط الى الانسان . يطال المرض الاطفال بشكل خاص ، بسبب مداعبتهم للقطط .
يحصل المرض ، في اثناء فصلي الخريف و الشتاء .
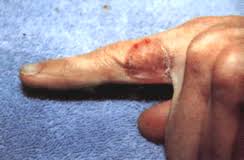
نشوء المرض :
يدخل المسبب عبر الجلد و الاغشية ، حيث ، تتشكل بؤرة الاصابة الولية ، ومن ثم ينتقل الى الغدد اللمفاوية الموضعية ( المحلية ) ، ويؤدي الى التهابها
المظاهر السريرية :
تبلغ مرحلة الحضانة : 1-3 اسابيع لكن يمكن ان تستمر 3 ايام فقط او عدة شهور .
1. تتكون في مكان دخول المسبب ، ( غالبا ، على الاجزاء المكشوفة من الاطراف ) ، البؤرة الجلدية الاولية ، وهي عبارة عن عقدة صغيرة ( بحجم الجوزة ) ، ما تلبث ان تتحول الى دُمّلة ( نفطة ) او قرحة مغطاة بقشرة . بعد عدة ايام ، تختفي البؤرة الاولية، احيانا يمكن ان تكون هذه العقدة ، بمثابة العارض الوحيد للداء .
2. لاحقاً ، بموازاة العقدة الاولية ، تظهر الاعراض العامة للمرض ، فجأة :
• ارتفاع الحرارة حتى 38.5-39.5درجة .
• ضعف عام .
• الم في الرأس .
• اوجاع في العضلات و المفاصل .
3. العارض الدائم للمرض هو : التهاب الغدد اللمفاوية الموضعية ، الذي يحدث بعد مرور اسبوع الى 3 اسابيع ، على تكوّن البؤرة الاولية ، يطال الالتهاب العقد اللمفاوية : تحت الابطين ، المرفقية ( الزندية ) ، الحالبية ( الاربية ) .
اللوحة المخبرية : اهم نتائج التحليل المخبري :
1. نقصان الكريات البيض .
2. زيادة نسبية في عدد الكريات اللمفاوية .
3. الإيوسية .
4. عند حصول الخراج ، يُظهر التحليل :
- زيادة في الكريات البيضاء .
- تسارع في ترسب الكريات الحمراء .
الاشكال السريرية :
o الشكل الجلدي – العقدي .
o الذبحة اللوزية .
o الشكل البطني .
o الشكل الصدري .
o الشكل الزهري الكاذب ...الخ
التفاعلات : تحدث نادراً ، اهمها :
o التهاب الاعصاب .
o التهاب السحايا .
o تآكل العظم .
o التهاب الدماغ .
o التهاب الغدة الدرقية .
التكهن بمصير المريض :
مسار المرض حميد ، حيث يحصل الشفاء بعد مرور شهر الى شهرين . نادراً ما يتكرر المرض ، حيث يستمر من سنة و نصف الى سنتين .
التشخيص :
يرتكز على المعطيات السريرية ، و معرفتنا المسبقة لإصابة المريض بخدوش من قط ما او عضة منه . كما نستعمل اختبار الجلد و الحساسية . و نأخذ عينة من العقدة اللمفاوية المصابة ، لأجل التحليل النسيجي .
التشخيص التمايزي : يتم مع :
1. التهاب العقد اللمفاوية السلي .
2. الالتهاب البثري اللمفاوية .
3. التولاريميا ( داء الثُلريّات ) .
4. الليستيريوز .
العلاج :
يُعطى المضاد الحيوي الفعال ، وسيع المدى .
عند تكّون الخرّاج ، يتم شقه و استخراج القيح منه .
وفي حالة التقيّح الشديد للعقدة اللمفاوية ، يتم فتحها او استئصالها .
كما يتم وصف عقاقير الستيروييدية القشرية ، عند استمرار المرض و ظهور تعقيد مثل التهاب الدماغ .
الوقاية :
غير محددة جيدا حتى الآن ، حيث يرى الاطباء ، انه ليس الزاميا عزل المصاب .
شكل البكتيريا

الـــحُـــمـــى الـــرثــــويــــة (الــرومــاتــيــزمــيــة)
Rheumatic Fever
تعتبر الحمى الرثوية بشكل عام من أمراض النسيج الضام أو كداء وعائي كولاجيني , المميز لهذا المرض هو تخرب ألياف الكولاجين و هي المادة الأساسية المُكونة لأغلب الأنسجة في الجسم و هذا الداء يحدث بعد إصابة حديثة ببكتيريا العقديات الحالة للدم زمرة أ Hemolytic Streptococci Group A ( سوف نرمز للبكتيريا في الموضوع ب GAS و المرض ب RF) في البلعوم أو اللوز حصراً , و بآلية مناعية (تكوين أضداد مناعية في الجسم ضد البكتيريا تهاجم الأنسجة) و ليس بالجرثوم نفسه.

صورة مجهرية لعقديات GAS بعد صبغها بصبغة جرام Gram Stain , و هي
عبارة عن كُريات بنفسجية اللون ملتحمة مع بعضها بشكل الخيط(السهم).
كانت نسبة الإصابة بهذا الداء عالية جداً ثم انخفضت , فمثلاً في الولايات الأمريكية المتحدة بين عام 1935 إلى 1960 كانت تُصيب ( 100 فرد بكل 100,000 نسمة ) و إنخفضت ل ( 2 بكل 100,000 نسمة ) في عام 1989 , و ذلك لتحسن الظروف المعيشية بالدرجة الأولى , و مع ذلك ما يزال هذا الداء يُشكل مشكلة كبيرة في دول العالم الثالث.
الهجمة الأولى للحمى الرثوية تظهر بين عمر 6 - 15 و نادراً تحت سن 5 سنوات.
تزداد الإصابة في المناطق المزدحمة (عنابر العسكريين و المدارس ) , و هي تُصيب الذكور و الإناث بالتساوي.
استمرار الإلتهاب لفترة أطول يزيد إحتمال الإصابة ب RF و بالعكس إستئصال الجرثوم مبكراً ينقص نسبة حدوث المرض , كما أن حدوث الداء لا يكون إلا عند نسبة ضئيلة من المرضى الذين يتعرضون لإلتهاب بلعوم أو لوز ب GAS و تزداد هذه النسبة بالجائحات (وباء - إنتشار المرض ) لتصل إلى 3% .
إمــراضــيــة Pathogenesis RF
الفترة الحادة من RF تتميز بإرتكاسات (تفاعلات) التهابية للنسيج الضام و تأخذ شكل إلتهاب أوعية مُعمم (عام) يُصيب الأوعية الدموية الصغيرة مع وجود مظاهر خثرية (تجلطات , تكون جلطات في الأوعية الدموية) تؤدي بالنهاية إلى تخرب هذه الأنسجة.
أعـــراض و عــلامــات الــمــرض Clinical Features
1) إلتهاب القلب Pan Carditis
يُشاهد عند 50% من مرضى RF و يُصيب كل طبقات القلب من الشقاف (الطبقة الداخلية للقلب Endocardium) حتى التامور (الطبقة الخارجية للقلب Pericardium) Pan Carditis و الشائع هو إلتهاب دسامات (صمامات) القلب و أكثرها إصابة الصمام التاجي Mitral Valve و الصمام الأبهري Aortic Valve .
و التشخيص الأكيد يكون بعمل سونار للقلب EchoCardiogram و الذي يظهر عدم كفاءة (عمل) الصمام بشكل صحيح.

صورة أشعة صدر لمريض RF , لاحظ تضخم القلب (ظل القلب محدد بكلمة القلب و الخطين)
نتيجة التهاب القلب Pan-Carditis.
الحمى الرثوية هي أكثر أسباب حدوث قصور الصمام التاجي Mitral Valave Regurgitation و تضيق الصمام التاجي Mitral Valave Stenosis .

رسم توضيحي لمقطع للقلب و صماماته.
2) إلتهاب المفاصل العديد Polyarthritis
يُشكل حتى 70% من مرضى RF , و هو إلتهاب مفاصل مُتنقل Migratory Polyarthritis (ينتقل من مفصل لآخر) يُصيب المفاصل الكبيرة مثل (الركبة - المرفق - الرسغ - عنق القدم) ,يتورم المفصل و يكون الجلد فوق المفصل أحمر اللون , حار , مؤلم و لا يستطيع المريض تحريكه , و المميز لإلتهاب المفاصل هذا هو أنه يستجيب بسرعة للأسبرين (خلال 48 ساعة) و إذا لم يستجب للأسبرين بسرعة يجب وضع التشخيص موضع الشك.
3)داء الرقص Chorea
يُصيب 20% من مرضى RF و يظهر بعد 3 أشهر أو أكثر من بدء الإصابة الحديثة ب GAS , و مع ذلك قد يكون التظاهر (العرض) الوحيد للحمى الرثوية. و يكون بحركات غير هادفة و غير إرادية (لا إرادية) مع ضعف و عدم تناسق عضلي و عدم استقرار عاطفي و يُسمى برقص سيدينهام Sydenham's Chorea , و أكثر ما يظهر بحالة اليقظة و قد يغيب تماماً أثناء النوم .
أكثر العضلات إصابة هي عضلات الوجه و الأطراف و الكلام قد يصبح انفجاري.
4)الحمامى الهامشية Erythema Marginatum
تُشاهد عند 5% من مرضى RF و هي عبارة عن طفح جلدي أحمر لطاخي غير حاك مع مراكز شاحبة و مُحيط مدور ثعباني يُشاهد بشكل أساسي بالجذع و جذور الأطراف , لا تظهر بالوجه و قد تُحرض بالحرارة (تزداد بالجو الحار).

الحمامى الهامشية Erythema Marginatum في مريض مُصاب ب RF.
5)العقيدات تحت الجلد Subcutaneous Rheumatic Nodules
يُشاهد عند 2 - 3 % من مرضى RF , و هي عقيدات قاسية غير مؤلمة متحركة تقيس من 0,5 - 2 سم و غالباً تظهر عند المرضى الذين لديهم إلتهاب قلب و تكون على السطوح الباسطة للمفاصل ( المرفق , الركبة , الرسغ الناحية القفوية).
6)الموجودات السريرية
الحمى (ارتفاع درجة حرارة الجسم) , ألم في البطن , فقد الشهية و آلام المفاصل.
الــتــشــخــيـــص Diagnosis
يعتمد التشخيص على معايير جونز Jones 1944 و التي عُدلت فيما بعد و تتكون من معايير كبرى و معايير صغرى
1)الـمـعـايـيـر الـكـبـرى
التهاب القلب Pan Carditis.
التهاب المفاصل Arthritis.
داء الرقص Chorea.
حمامى هامشية Erythemia Marginatum.
العقيدات تحت الجلد Subcutaneous Rheumatic Nodules.
2)الـمـعـايـيـر الـصــغـــرى
سريرية - آلام مفصلية.
- حُمى (إرتفاع درجة الحرارة).
مخبرية - إرتفاع تفاعلات الطور الحاد وهي سرعة ترسيب الدم ESR و البروتين الإرتكاسي سي CRP.
- تطاول مسافة P-R على رسم القلب (تخطيط القلب) ECG.
احتمال التشخيص يكون بوجود
معيارين كبيرين.
أو
معيار كبير مع معيارين صغيرين.
و كلاهما مع وجود دليل على إنتان (إلتهاب) سابق بالعقديات الحالة للدم زمرة أ GAS ثُبت بإيجابية زراعة مسحة للحلق Throat Swab Culture أو اختبار مستضدات العقديات السريع أو إرتفاع عيار أضداد العقديات في الدم (أجسام مضادة للبكتيريا في الدم) مثل تحليل Anti-Streptolysin O Titre ( ASOT ) و تحليل Anti DNAase B Antibodies.
الـــعــــلاج
يجب أن يقبل المريض بالمستشفى مع راحة تامة و يُسمح له بالغود إلى عمله (أو النشاط) عندما تعود تفاعلات الطور الحاد إلى الطبيعي.
كل المرضى يتم اعطائهم البنسلين Penicillin لمدة عشرة أيام , و في حال وجود حساسية البنسلين عند المريض يُعطى الأريثرومايسين Erythromycin .
المرضى مع إصابة قلبية خفيفة أو بدون إلتهاب قلب , يكون العلاج بالسليسيلات (الأسبرين) , و الجرعة تكون 100 مليجرام لكل كيلوجرام في اليوم مُقسمة على 4 - 5 جرعات و يستمر العلاج لمدة شهر.
المرضى مع إصابة قلبية مهمة (إلتهاب تامور أو قصور قلب احتقاني Congestive Heart failure ) , هنا يُعطى المريض عقار الكورتيزون بجرعة 1 - 2 مليجرام لكل كيلوجرام في اليوم , و يستمر العلاج لمدة 2 - 3 شهور و تُخفض الجرعة بشكل تدريجي. بعض الأطباء يضيفون الأسبرين بجرعة 75 مليجرام لكل كيلوجرام في اليوم عند البدء بتخفيض الكورتيزون و هذا فعلياً يخفف من حدوث إنتكاس للمرض.
الـــوقـــايـــة
الوقاية الأولية :
تعتمد على الوقاية من حدوث الهجمات الأولية للحمى الرثوية و ذلك بمعالجة إلتهاب البلعوم و اللوز بالعقديات الحالة للدم زمرة أ GAS , و لتحقيق ذلك توجد عدة أنظمة علاجية
بنزاثين بنسيلين جي Benzathine Penicillin G 600,000 وحدة للشخص الذي وزنه أقل من 27 كيلوجرام و 1200,000 وحدة للذين وزنهم أكبر من 27 كيلوجرام , بالعضل مرة واحدة فقط.
بنسلين في عن طريق الفم Penicillin V و الجرعة 250 مليجرام 2 - 3 مرات يومياً للأطفال و 500 مليجرام 2 - 3 مرات يومياً للبالغين.
الأريثرومايسين Erythromycin 40 مليجرام لكل كيلوجرام في اليوم 2 - 4 مرات يومياً و خصوصاً للأشخاص الذين لديهم حساسية من البنسلين و أعلى جرعة ممكن اعطائها هي 1 جرام لكل كيلوجرام في اليوم.
ممكن استخدام الأموكسيسيلين Amoxycillin بدل البنسلين و لكن ليس له أية أفضلية, و كذلك ممكن استخدام آزيثرومايسين Azithromycin بجرعة 500 مليجرام أول يوم و من ثم 250 مليجرام يومياً لمدة 4 أيام.
الوقاية الثانوية :
أي إلتهاب بلعوم ب GAS يُشكل خطورة كبرى للمرضى الذين لديهم إصابة (هجمة) سابقة ب RF , حيث يكون لديهم إحتمال كبير بالإصابة بهجمة جديدة ب RF و حتى الإنتان (الإلتهاب) الغير عرضي ب GAS (التهاب لا يسبب أعراض لدى المريض) , لهذا السبب يجب المعالجة الوقائية المستمرة المضادة لهذه العقديات.
الوقاية المستمرة منصوح بها عند المرضى مع:
1) تاريخ مرضي صريح للإصابة ب RF , أو رقص سيدينهام لوحده.
2) مرض قلب رثوي صريح (إصابة أحد صمامات القلب و وجود خلل في عمله).
تبدأ المعالجة الوقائية مباشرة بعد إنتهاء العلاج الأولي , و لوحظ بأن إنتكاس المرض يزيد مع زيادة هجمات RF و قصر الفترة بينهما و تخف عندما تتباعد الهجمات.
الأدوية المُستخدمة في الوقاية الثانوية :
بنزاثين بنسيلين جي Benzathine Penicillin G 1200,000 وحدة حقنة بالعضل كل 3 - 4 أسابيع.
في فرنسا يُعطون 2400,000 وحدة حقنة بالعضل كل أسبوعين.
بنسلين في عن طريق الفم Penicillin V و الجرعة 250 مليجرام 2مرتين يومياً .
الأريثرومايسين Erythromycin 250 مليجرام مرتين يومياً و خصوصاً للأشخاص الذين لديهم حساسية من البنسلين .
سلفاديازين Sulfadiazine عن طريق الفم بجرعة 0,5 جرام لكل كيلوجرام في اليوم لمن وزنهم أقل من 27 كيلوجرام و 1 جرام لكل كيلوجرام في اليوم لمن وزنهم أكبر من 27 كيلوجرام , و خاصة لمن لديهم حساسية من البنسلين.
فترة المعالجة الوقائية :
مرضى RF الذين لديهم إلتهاب قلب مع خلل في أحد صمامات القلب , يستمر العلاج الوقائي على الأقل عشر (10) سنوات بعد آخر هجمة أو حتى سن الأربعين (40) و أحياناً مدى الحياة.
مرضى RF الذين لديهم إلتهاب قلب بدون خلل في أحد صمامات القلب , يستمر العلاج الوقائي عشر
(10) سنوات أو حتى يتجاوز سن الطفولة.
مرضى RF بدون إصابة قلبية , يستمر العلاج الوقائي خمس (5) سنوات أو حتى سن 21 مهما كانت مدة العلاج.
|