الأمراض الجنسية والتناسلية
تعريف
المقصود بالأمراض الجنسية: هي تلك الأمراض التي تنتقل عن طريق الاتصال الجنسي أو بملامسة المصاب أو أدواته الملوثة.
هذه الأمراض متعددة ومتنوعة قد تصيب الجهاز التناسلي وما جاوره أو تظهر لها أعراض ومضاعفات أخرى بعيدة عن المنطقة التناسلية.
كما أن هذه الأمراض قد تنتقل جراثيمها عن طريق الدورة الدموية إلى أماكن أخرى من جسم المصاب نفسه أو إلى الجنين، كما هو الحال في مرض الزهري ومرض الهربس بالحوامل أو عن طريق الجهاز اللمفاوي، وفي هذه الحالات تؤدي إلى مضاعفات خطيرة وتشوهات أو عاهات وأحيانا إلى الوفاة.
وسأعطي القارئ فكرة مبسطة عن بعض أنواع
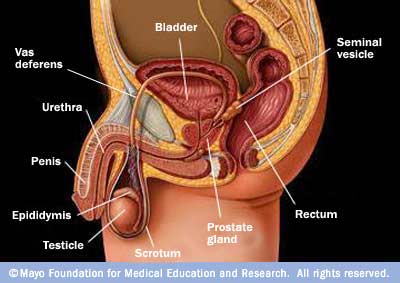
يتكون الجهاز البولي التناسلي في الذكور من العضو التناسلي وبه قناة مجرى البول.
مجرى البول الأمامي ينتهي بفتحة مجرى البول. أما المجرى الأوسط ففيه قنيات (لتري) وغدة (كاوبرز) على الجانبين. مجرى البول الخلفي يتصل بالمثانة البولية وتحيط به غدة البروستاتا. تصب قنوات البروستاتا وكذلك القناة التي تحمل المني من الحويصلة المنوية والحبل المنوي في مجرى البول الخلفي.
الخصية: يحيط بالخصيتين كيس الصفن. تتكون الحيوانات المنوية من خلايا الخصية (قنيات سمى نفرس) كما أن خلايا الخصية الأخرى (خلايا ليدج) تفرز الهرمون المذكر (التستوستيرون) المسؤول عن صفات الذكورة ونضج الغدد والأعضاء التناسلية بعد البلوغ.
البريخ: يقع أعلى الخصية إلى الناحية الخلفية الجانبية ويتكون أعلى البريخ من مجموعة من القنيات التي تكون رأس البريخ، تتحد تلك القنيات وتكون رأس وذيل البريخ. أما في الإناث فيتكون الجهاز التناسلي من المهبل .
مرض السيلان
أكثر الأمراض الجنسية انتشاراً يصيب مئات الملايين سنوياً. وتشير كثير من التقارير بأن نسبة الإصابة به في ازدياد مضطرد وخاصة في جنوب شرق آسيا ومناطق متعددة من ال
عالم.
طرق العدوى:
تنتقل جرثومة السيلان عن طريق الاتصال الجنسي مع المصاب. تستقر جرثومة السيلان بمجاري البول أو في المهبل أو في عنق الرحم وفي بعض الحالات تنتقل عدوى السيلان بملامسة المصاب أو بالاحتكاك بالمنطقة المصابة أو باستعمال الملابس وكراسي الحمامات الرطبة الملوثة بجرثومة السيلان.
فترة الحضانة:
هي تلك الفترة التي تبدأ من انتقال العدوى حتى ظهور أعراض المرض وتختلف فترة الحضانة حسب نوع الجرثومة المسببة للسيلان وظروف المصاب واستعداده وفي العادة تكون فترة حضانة مرض السيلان خمسة أيام وقد تمتد إلى شهر أو أكثر.
أعراض السيلان:
تختلف الأعراض باختلاف نوع الجرثومة المسببة - حالة المصاب وكذلك مكان الإصابة -. إما أن يكون السيلان حاداً أو مزمناً.
أعراض مرض السيلان الحاد:
·1 تبدأ الأعراض عادة بحرقان بمجرى البول وقد يصاحبه وخزاً بالمجرى والبعض يشكو من صعوبة أو عسرة عند التبول.
·2 بعد 24 ساعة أو أكثر يلاحظ المريض خروج صديد من مجرى البول وقد يكون كثيفاً أو لزجاً حسب نوع الجرثومة المسببة للمرض. وأول ما يجلب انتباه المصاب هو ظهور السيلان من مجرى البول أو من المهبل أو ملاحظة بقع صديدية على الملابس الداخلية.
·3 قد ترتفع درجة حرارة المصاب أحياناً مع الشعور بصداع وزيادة في سرعة النبض. ولكن لا تعتبر هذه من الأعراض الرئيسية عند كثير من المرضى.
·4 بعد أسبوعين من الإصابة تزداد الحرقة والألم عند التبول والتقطع بالبول أو قد يحدث العكس إذ تخف الأعراض لدرجة لا تسترعي انتباه المصاب.
·5 تستقر جرثومة السيلان بالمجاري البولية التناسلية عادة وبالتالي فإنه في معظم الحالات تنحصر الأعراض بتلك المنطقة ولكن قد تصل جرثومة السيلان إلى الدورة الدموية فتؤدي إلى مضاعفات خطيرة خاصة على القلب وسحايا المخ أو المفاصل، أو قد تصل إلى البريخ والخصيتين أو إلى قنوات فالوب والمبيضين فتؤدي إلى العقم.
·6 يشكل ظهور السيلان من مجرى البول الشكوى الرئيسية في الذكور. بينما في الإناث فإن 85% من المصابات بمرض السيلان قد لا يشكون من الأعراض لمدة طويلة وغالباً ما تكشف جرثومة السيلان في تلك الحالات بالصدفة عند مراجعة الطبيب بسبب التهابات بالمهبل أو بالرحم أو عند معالجة الزوج المصاب بمرض السيلان.
أعراض مرض السيلان المزمن:
إذا لم يعالج السيلان الحاد منذ البداية أو كان العلاج غير موفقاً، ففي هذه الحالة تقل الإفرازات من مجرى البول لدرجة لا تلفت انتباه المصاب وقد يظهر بعض الإفراز خاصة في الصباح وتسمى نقطة الصباح (MORNING DROP) وتكون الأعراض المصاحبة طفيفة. وفي هذه الأثناء تبدأ جرثومة السيلان بغزو الجهاز البولي التناسلي أو تنتقل عن طريق الدورة الدموية إلى أماكن أخرى من الجسم وتسبب كثيراً من المضاعفات الخطيرة.
مضاعفات مرض السيلان

· في الذكور
- التهاب بمجرى وقنيات البول وقد تؤدي إلى خراج بمجرى البول.
- ضيق بمجرى البول وقد يؤدي إلى العسرة عند التبول أو إلى العقم أو إلى الضعف الجنسي.
- التهاب بالبريخ أو بالخصية وقد يؤدي إلى العقم إذا كانت الإصابة مزدوجة.
- التهاب مزمن بالبروستاتا والحويصلة المنوية إذ تشجع جرثومة السيلان جراثيم أخرى على غزو غدة البروستاتا والاستقرار بها.
·1 في الإناث:

تكون مضاعفات مرض السيلان غير محددة غالباً ما تظهر على شكل:
- ألم مزمن بالظهر.
- إفراز خفيف في مجرى البول أو من المهبل.
- حرقان وعسرة وتقطع عند البول.
- التهاب بغدة (بارثولين) بجانب المهبل وقد تؤدي إلى خراج بها.
- التهاب بقنوات (فالوب) يتبعها ألم أسفل البطن وارتفاع بدرجة حرارة المصابة وقد يؤدي إلى انسداد بالقنوات وبالتالي إلى العقم.
- اضطرابات بالعادة الشهرية.
- فقر حاد بالدم (الأنيميا) واعتلال بالصحة.
مضاعفات مرض السيلان
خارج منطقة الجهاز البولي التناسلي:
تحدث هذه المضاعفات بتأثير سموم جراثيم السيلان وانتقال الجرثومة إلى الدورة الدموية.
- التهاب بالمفاصل وتدمير أربطتها ويؤدي إلى ورم بالمفاصل وتعطيل حركتها.
- التهاب بعضلة القلب والجدار المحيط به.
- التهاب بالعين خاصة عند الأطفال إما بالعدوى المباشرة أثناء الولادة عندما تكون الأم مصابة بمرض السيلان أو باستعمال أدوات المصابة الملوثة كالفوط وغيرها. وقد تؤدي إلى فقدان البصر.
مرض السيلان بالأطفال
قد يصيب مرض السيلان الأطفال خاصة الإناث، وفي هذه الأثناء تلاحظ الأم ظهور إفراز من مجرى الطفل البولي أو من المهبل وبكائه عند التبول نتيجة الحرقة وقد يتقرح الجلد القريب من المنطقة التناسلية وتغزوه جراثيم أخرى وتؤدي إلى مضاعفات تؤثر بدرجة كبيرة عل الطفل.
تحدث العدوى بمرض السيلان بالأطفال في المجتمعات الفقيرة غالباً، حيث تقل الرعاية الصحية والاجتماعية ويكون مصدر العدوى أحد الوالدين المصاب الذي ينقل الجرثومة إلى طفله عن طريق استعمال الأدوات الرطبة الملوثة بجرثومة السيلان.
وقد تحدث العدوى بين طلاب المدارس الداخلية خاصة عند مشاركة الأطفال الغرف والحمامات أو استعمال ملابس أو أدوات المصابين.
وقد تحدث موجات من العدوى بمرض السيلان في عنابر المستشفيات وذلك نتيجة استعمال الترمومترات الملوثة.
في السنوات الماضية كان مرض السيلان يؤدي إلى نسبة كبيرة من العمى بين الأطفال وتبدأ أعراض إصابات العين في هذه الحالات باحمرار واحتقان شديد بالعين وتنتفخ الجفون ويخرج من بينها سائل صديدي. يصاب الطفل بألم شديد بالعينين لدرجة أنه لا يستطيع فتحهما خاصة عن التعرض للضوء وقد تتقرح القرنية ويحدث بها تليف بعد ذلك تؤدي إلى تلف العين وفقدان البصر.
مرض الزهري

لمحة تاريخية:
عرف مرض الزهري في أوروبا في نهاية القرن الخامس عشر الميلادي. ويعتقد أن بعض التجار أو الرقيق الذين جُلبوا من أفريقيا هم أول من نقل المرض إلى أوروبا. ويقال أن بحارة كروستوفر كولومبس نقلوا مرض الزهري من جزر الهند الغربية عام 1492م وكان يسمى آنذاك (الحصبة الهندية).
ويعتقد البعض بأن جنود شارل الثامن الفرنسي نقلوا المرض عند غزوهم لنابولي حيث انتشر هناك مرض الزهري وكاد يؤدي إلى كارثة للجنود الفرنسيين. وكان يسموه الفرنسيون (المرض الإيطالي) وبالمقابل سموه الإيطاليون (المرض الفرنسي) ثم أخذ مرض الزهري ينتشر في المدن الأوروبية فعرف في بريطانيا عام 1497م وفي الهند 1498.
تم اكتشاف الجرثومة المسببة لمرض الزهري عام 1905م على يد (شوديني هوفمان) وفي عام 1906م اكتشف "ألبرت نايزر" طريقة تشخيصية لمرض الزهري.
ازدادت نسبة الإصابة بهذا المرض نتيجة لانتشاره في كثير من المناطق وارتفعت نسبة الإصابة خاصة بعد الحرب العالمية الأولى.
نتيجة لاكتشاف الطرق المخبرية والتشخيصية للمرض واكتشاف البنسلين انخفضت نسبة المصابين بمرض الزهري بعد الحرب العالمية الثانية. ولكن رغم هذا فهناك كثير من التقارير تشير إلى أن المرض لا يزال يشكل خطراً كبيراً. وقد تكون تقديرات الإصابات أقل من الواقع. ففي أميركا بلغ نسبة المصابين بمرض الزهري عام 1972م 11.7 إصابة لكل 1000 نسمة (لوكاس)، وفي بريطانيا 2.5 لكل 1000، أما في السلفادور فالنسبة أعلى من ذلك إذ بلغت 70.2 لكل 1000 (لوليس، 1972م) وفي الحبشة فالنسبة 3.5% بين الأطفال حديثي الولادة.
وكما ذكرت فإن هذه النسبة أقل من الرقم الحقيقي خاصة في المناطق التي لا تصل منها تقارير محددة عن الإصابات بمرض الزهري. كما أن كثيراً من الإصابات بمرض الزهري خاصة في المرحلة الأولى للمرض قد لا تشخص أو أنها تعالج بعيادات أو مراكز لا تبلغ عن تلك الحالات.
طرق العدوى بمرض الزهري:
تنتقل جرثومة الزهري بالطرق الآتية:
- الاتصال الجنسي مع المصابين.
- بالملامسة أو بالاحتكاك بالمصاب تحت ظروف معينة كما يحدث عند التقبيل أو الملامسة المتلازمة لمنطقة الإصابة.
- عن طريق الحوامل: تنقل الأم المصابة مرض الزهري إلى الجنين عن طريق المشيمة أو مباشرة إلى أطفالها.
- نقل الدم: إذا كان الدم ملوثاً بجرثومة الزهري فإن المرض ينتقل من المصاب إلى السليم.
أعراض مرض الزهري:
تمر أعراض الزهري بثلاثة مراحل:
المرحلة الأولى:
- فترة الحضانة من 3-4 أسابيع وقد تطول فترة الحضانة أو تقصر.
أعراض المرحلة الأولى:
·1 قد تبدأ بارتفاع بدرجة حرارة المصاب وألم المفاصل.
·2 وفي أغلب الحالات تبدأ الأعراض مباشرة بظهور قرحة في مكان دخول جرثومة الزهري وتسمى هذه القرحة (شانكر CHANCRE),
وصف القرحة:
·1 تكون عادة واحدة.
·2 بيضاوية أو دائرية الشكل.
·3 محاطة بهالة حمراء اللون.
·4 غير مصحوبة بحكة أو ألم عادة.
·5 ناعمة الملمس ذات لون يميل إلى الاحمرار.
·6 غير نازفة ويخرج منها سائل أصفر عند الاحتكاك.
- بعد حوالي أسبوع من ظهور القرحة تتضخم الغدد اللمفاوية: فإذا كانت القرحة بالجهاز التناسلي فإن الغدد اللمفاوية التي تتضخم هي الغدد الأربية لأعلى منطقة العانة على الجانبين وأعلى الفخذين.
مكان القرحة:
الجهاز البولي التناسلي:
أ- الذكور: تظهر قرحة الزهري على العضو خاصة على المقدمة أو داخل مجرى البول ويتبعه عندئذ إفراز لزج من المجرى أو تظهر على منطقة الدبر.
ب- الإناث: تظهر القرحة على الشفرات - البظر - المهبل - مجرى البول وعنق الرحم أو بالدبر.
في الإناث لا تظهر المرحلة الأولى أحياناً ويتم تشخيص المرض في المرحلة الثانية.
·1 قد تظهر القرحة خارج المنطقة التناسلية على أي مكان بالجلد أو بالغشاء المخاطي وتشكل هذه نسبة 5%، ومن الأماكن التي تكثر بها الإصابة بقرحة الزهري هي الشفتين-اللسان-الثدي.
المرحلة الثانية:
تبدأ المرحلة الثانية من مرض الزهري بعد أيام من ظهور القرحة. وقد تمتد إلى عدة شهور، وفي هذه الحالة تغزو جرثومة الزهري الجسم وقد تؤدي إلى مضاعفات خطيرة ومميتة.
أعراض المرحلة الثانية من مرض الزهري:
في حالات قليلة تكون هذه المرحلة مصحوبة:
- بارتفاع بدرجة الحرارة وآلام المفاصل والعضلات وأشد ما يكون الألم بالليل.
- تضخم بالطحال.
- فقر الدم.
- التهاب بالكبد.
- التهاب بأغشية المخ.
تبدأ الأعراض عادة بظهور طفح جلدي قرمزي اللون ومتعدد الأشكال غير مصحوب بحكة أو ألم عادة وينتشر على معظم أنحاء الجسم بما في ذلك في راحة اليدين والكفين.
يختلف شكل ولون الطفح الجلدي على الأغشية المخاطية للجهاز البولي التناسلي والفم واللسان إذ يكون مائلاً إلى البياض مع تقرحات وخروج بعض الإفرازات المليئة بجرثومة الزهري وهذه التقرحات شديدة العدوى لاحتوائها على جراثيم مرض الزهري.
تكون إمكانية العدوى كبيرة في المرحلة الثانية من مرض الزهري. ويرجع ذلك إلى تعدد أماكن الإصابة بالجلد والأغشية المخاطية وتكون طريقة العدوى بالاتصال الجنسي مع المصاب أو مباشرة بالاحتكاك أو الملامسة لأماكن التقرحات أو باستعمال أدواته الملوثة. وفي هذه الحالة قد ينتقل المرض تحت ظروف معينة إلى أفراد العائلة خاصة إلى الزوجة والأطفال ونصادف أحياناً أطفالاً مصابين بمرض الزهري نتيجة العدوى من أحد الأبوين وبالتالي فإن ذلك قد يسبب لهم مضاعفات خطيرة منها التهاب الكبد والمفاصل والقلب بالإضافة إلى تشوهات وعاهات جسدية.
مضاعفات المرحلة الثانية
لمرض الزهري:
تكون المضاعفات أشد في الذكور كما أنه قد يؤدي إلى الوفاة عند الأطفال بينما زهري العظام والجهاز الدوري يكون أكثر بين الملونين والزنوج. أما زهري الجهاز العصبي فإن نسبة الإصابة بين البيض وبني البشرة أكثر من غيرهم.
العين:
- التهاب بالقرنية.
- التهاب بحدقة العين والقزحية.
- فقدان البصر وذلك عند قفل الأوعية الدموية للشبكية وتؤدي هذه إلى ألم واحمرار بالعين وكثرة الدمع مع صعوبة الرؤيا بالضوء والخوف من التعرف له.
- تساقط الشعر من أماكن متفرقة خاصة شعر الرأس.
- التهاب وتليف الكبد.
- تغيير بلون الجلد في بعض الأماكن خاصة في الرقبة وذلك بظهور بقع خفيفة اللون أو داكنة.
الجهاز الهضمي:
- تقرحات الجهاز الهضمي وقد يؤدي إلى القيء مع ألم شديد في البطن.
العظام والمفاصل:
- ألم بالصدر والظهر قد يكون مصحوباً بارتفاع درجة الحرارة وتشتد وطأة الألم بالليل ويزداد كذلك عند الحركة والدفء.
- التهاب بعظام الجمجمة يؤدي إلى صداع شديد خاصة بالليل.
التهاب العضلات:
يؤدي إلى الوهن وعدم المقدرة على الحركة.
الجهاز العصبي:
إصابة الجهاز العصبي بمرض الزهري يؤدي إلى مضاعفات خطيرة.
التهاب السحايا:
يؤدي إلى صداع شديد. وتشنجات ودوران ويفقد المصاب توازنه.
التهاب الأعصاب:
وتختلف المضاعفات حسب العصب المصاب. التهاب العصب الثامن يؤدي إلى أضرار بالسمع والدوران والدوخة.
- قد تحدث مضاعفات أخرى في عضلات القلب والرئتين.
المرحلة الثالثة من مرض الزهري
(المرحلة المتأخرة):
تظهر هذه الحالة إذا لم يعالج مرض الزهري مبكراً في المرحلة الأولى أو الثانية.
تبدأ المرحلة بعد اختفاء الطفح الجلدي أثناء المرحلة الثانية وتبدأ المرحلة المتأخرة بعد سنتين أو أكثر وقد تمتد إلى عشرة سنوات أو أكثر من بداية المرحلة الأولى.
طرق العدوى:
تنتقل جرثومة الزهري في المرحلة الثالثة من المرض بواسطة.
1- الحوامل: تنقل المرض إلى الجنين.
2- أو عند نقل دم من المصاب إلى شخص آخر سليم.
تكشف المرحلة المتأخرة من مرض الزهري بالصدفة عادة وذلك عند الكشف العام أو بتحليل الدم من المتطوعين عند التبرع بالدم.
أعراض المرحلة المتأخرة من مرض الزهري:
·1 ظهور طفح جلدي أو تقرحات في مجموعات على شكل قوس أو دائرة غير مصحوبة بألم أو حكة عادة وتزداد مساحة البقع عند مركزها.
أما في الكف والكعب فيكون الطفح الجلدي مغطى بطبقة كثيفة من القشور أو المادة القرنية الصلبة.
·2 كما يظهر تدرن تحت الجلد دائرية الشكل وغير مؤلمة. تتقرح الدرنات وتؤدي بالتالي إلى تشوهات بالجسم وأكثر الأماكن إصابة هي الوجه والرأس والساقين.
·3 أما في الأغشية المخاطية فتظهر بها الدرنات خاصة على سقف الحلق والحاجز الأنفي من الداخل ونتيجة لذلك يحدث تشوه بالأنف مع تدمير الحاجز بين فتحتي الأنف.
- إصابة الأحبال الصوتية يؤدي إلى بحة بالصوت.
- التهاب مزمن باللسان مع حدوث شقوق به يتبعه ألم خاصة عند تناول الأطعمة الساخنة والحوار والموالح وقد يؤدي إلى إصابة اللسان بمرض الزهري إلى السرطان.
·1 العظام:
- تضخم بالعظام خاصة عظمة الساق والترقوة.
- تدمير عظام الجمجمة.
- تدمير عظام الأنف ويكون شكل الأنف مثلث مثل ركاب الفرس.
·1 العين: يسبب مرض الزهري في المرحلة الثالثة مضاعفات خطيرة بالعين منها:
- ضعف قوة الأبصار والخوف من التعرض للضوء.
- انقباض في بؤبؤ العين وتؤدي إلى اضطرابات بالرؤيا.
- التهاب مزمن بالشبكية والقزحية وبالتالي قد تؤدي بعد ذلك إلى فقدان البصر والعمى الكلي.
·1 التهابات بالمعدة.
·2 تضخم بالكبد ثم ينكمش بعد ذلك نظراً لتليف الخلايا بسبب جرثومة الزهري التي تغزو خلايا الكبد وقد يصاحب تضخم الكبد تضخم الطحال كذلك.
·3 ألم في الجهة اليمنى من البطن وتجمع السوائل بالبطن وتؤدي إلى انتفاخ بالبطن وفقدان الشهية وارتفاع منقطع بدرجة الحرارة وكذلك القيء.
·4 في بعض حالات مرض الزهري يحدث نزيف حاد من البلعوم وقد يؤدي إلى الوفاة.
يجب ملاحظة: أنه في المرحلة المتأخرة من مرض الزهري لا تحدث عدوى بالجهاز البولي التناسلي إلا في حالات نادرة ولكن قد تصيب جرثومة الزهري الخصية وتدمر خلاياها وقد تؤدي إلى العقم إذا كانت الإصابة مزدوجة.
·1 فقر الدم: يكون من النوع النازف حيث تتكسر الكرات الدموية الحمراء عند تعرض المصاب للبرد.
·2 ضعف عام ونقص بالوزن.
الجهاز الدوري الدموي:
مرض الزهري هو أساساً مرض الأوعية الدموية حيث تنتقل الجرثومة عن طريق الدورة الدموية لتستقر في أماكن مختلف من الجسم، وأثناء ذلك قد تهاجم جرثومة الزهري الأوعية الدموية نفسها وتحدث بها مضاعفات قد تؤدي إلى الوفاة.
- إصابة الشريان الأبهر (الأورطي) بمرض الزهري: يؤدي إلى تدمير جدار وعضلة الشريان وقد يحدث انسداداً فيه أو قد يتمزق جدار الشريان الأبهر ويؤدي إلى الوفاة مباشرة.
ومن الأعراض التي يشعر بها المصاب: ضيق بالتنفس وصداع وطنين في الآذان تزداد هذه الأعراض خاصة بالليل وعند بذلك الجهود.
- الذبحة الصدرية والموت المفاجئ: عند إصابة الشريان التاجي بجرثومة الزهري.
الجهاز العصبي:
إصابات الجهاز العصبي بمرض الزهري تكون أكثر بين الذكور خاصة ذوي البشرة الملونة وبين العمال. ونتيجة لذلك تحدث مضاعفات منها:
- ارتعاش في الأيدي واللسان والتلعثم عند الكلام.
- التهاب السحايا وتؤدي إلى صداع وتيبس بالرقبة مع ارتفاع بدرجة حرارة المريض وكذلك تشجنات قد تؤدي إلى الغيبوبة وفقدان الوعي كاملاً.
- فقدان البصر والعمي الكلي وكذلك شلل بعضلات العين.
- شلل نصفي وعدم التحكم بالبول والبراز.
- فقدان الذاكرة: وتبدأ الأعراض الأولى بعدم مقدرة المريض على التركيز الدهني حتى أنه لا يستطيع حل المسائل الحسابية البسيطة ويصبح قلقاً أنفه الأسباب كما أنه يصاب بالصداع والأرق.
- تغيير في تصرفات وشخصية المريض: إذ يصاب بنوبات من البكاء دون سبب وتشنجات عصبية تؤدي بعد ذلك إلى الاكتئاب والجنون والهلوسة. وبعض المرضى يصابون بمرض العظمة حيث يعتقد بأنه قائد عظيم أو حاكم.
- شلل بالساقين.
- فقدان الإحساس خاصة بالأيدي والأرجل حتى لو اكتوت بالنار ولهذا نجد المرضى في هذه الحالة مصابون بتقرحات وحروق دون الشعور بأدنى ألم.
·1 نوبات حادة من الألم:
- ألم شديد في البطن والقيء وفقدان الشهية.
- ألم شديد بالشرج أو الذكر أو البظر.
- مغص كلوي حاد يؤدي إلى ألم مضني في الخاصرة.
- ضيق شديد في التنفس.
- ضعف عام وشلل بعضلات الجسم: حيث يصاب المريض بالوهن وعدم المقدرة على الحركة أو النهوض دون مساعدة الآخرين.
- تورم بمفصل الركبة أو مفصل القدم مع تقرحات بهما.
مرض الزهري في الحوامل
ينتقل مرض الزهري من الأم إلى الجنين:
- عن طريق الدورة الدموية إلى المشيمة ثم الجنين.
- قد تحدث العدوى أيضاً مباشرة أثناء الولادة حيث تنتقل جرثومة الزهري من التقرحات بالجهاز التناسلي للحامل إلى الجنين ويسمى هذا النوع الزهري المكتسب.
إصابة الحوامل بمرض الزهري
قد يسبب مضاعفات خطيرة منها:
( أ ) أن يموت الجنين قبل الولادة أو بعدها ويكون في هذه الحالة مشوهاً.
(ب) إجهاض بعد الشهر الثالث أو الرابع من الحمل.
(د) أو ولادة طفل طبيعي لا يظهر به مرض الزهري إلا بعد مضي عام أو أكثر وقد تظهر الأعراض بعد البلوغ.
(هـ) في بعض الحالات تلد الأم طفلاً طبيعياً سليماً من مرض الزهري ولكن تكون التحاليل المخبرية إيجابية لمرض الزهري. وقد تضع الحامل مولوداً سليماً خالياً من مرض الزهري.
أعراض مرض الزهري على المولود:
·1 الجلد:
- تظهر قروح على جلد الطفل أو فأليل على راحة اليدين وعلى القدمين.
- تشقق بالجلد عند اتصاله بالغشاء المخاطي كما هو الحال في الشفاء.
- تجعد وكرمشة بالجلد ويكون له مظهر العجائز خاصة جلد الوجه ويسمى (وجه الرجل المسن).
·2 الشعر:
- تساقط شعر الأهداب والحواجب.
- صلع خاصة في مؤخرة الرأس.
·1 ضعف عام وفقدان الوزن ويتعرض نتيجة لذلك إلى نوبات من النزلات الشعبية والمعوية مع فقر الدم قد تؤدي إلى الموت.
·2 تقرحات صديدية نازفة على الغشاء المخاطي للفم.
·3 التهاب الأغشية المخاطية للأنف تؤدي إلى تهتك الحاجز الأنفي وانسداد بمجاري الأنف وعندئذ لا يستطيع الطفل أن يتنفس خاصة عند الرضاعة.
·4 التهاب بالكليتين.
·5 التهاب بالرئتين ومجاري التنفس وتؤدي إلى النزلات الشعبية.
·6 فقدان البصر والعمى الكلي.
·7 التهابات بالمفاصل خاصة مفصل الركبة.
·8 تشوه بالأسنان.
ملاحظة : عند فحص عينة الدم لإجراء تحاليل لمرض الزهري، فإن النتيجة الإيجابية خاصة (V.D.R.L) لا تعني بالضرورة أن الشخص مصاب بمرض الزهري.
إن بعض التجارب تكون إيجابية في الوقت الذي يكون فيه صاحب التحاليل خالياً من مرض الزهري والحالات التي قد تُظهر تحاليل إيجابية لمرض الزهري هي:
1- خطأ في إجراء التحاليل.
2- فساد الأمصال التي تجري بها التجربة.
3- بعض أمراض الحميات مثل التيفوئيد، الأنفلونزا ونزلات البرد.
4- أمراض الكبد.
5- مرض الجذام.
6- مرض الذئبة الحمراء.
7- بعض أمراض الرومانويد.
لهذا يجب إجراء تجارب تأكيدية خاصة بالكشف عن مرض الزهري مثل تجربة (TPHA) وتجربة (FTA-ABS).
كما أن إيجابية التحاليل لا تعني أيضاً أن مرض الزهري في حالة نشطة، إذ تبين أن المريض يكون قد أصيب بمرض الزهري سابقاً أو أن المرض لا يزال يؤثر على المصاب أو أن المريض قد شفي من مرض الزهري بعد العلاج.
لهذا يجب الانتباه جيداً لهذه الملاحظات إذ نلاحظ أحياناً بعض المرضى الذي يتناولون علاجات مرض الزهري لمدة طويلة ومتكررة دون داعي إذ أن أربعة حقن من البنسلين ذوي المفعول الطويل تكفي لعلاج مرض الزهري ويجب مراجعة الطبيب المختص حتى يستطيع أن يبين ما يلزم للمريض ويقدم له النصائح الضرورية خاصة إذ أثر المرض على الزوجة أو الأطفال.
مرض الزهري المستوطن
س: جرى تشخيص إحدى الحالات بأنها مرض الزهري نتيجة التحاليل، وقد أعطي العديد من الحقن والعلاجات وكلما يراجع عيادة من العيادات يطلب منه الطبيب تحليلاً جديداً لمرض الزهري فتظهر معه النتيجة إيجابية ويقوم بإعطائه علاجاً جديداً وفي كل مرة لا تتغير نتيجة التحليل؟
ج: إذا عولج مرض الزهري من البداية فإن علاجه قد لا يستغرق أكثر من عشرة أيام ويشفى المريض تماما فأربع حقن من البنسلين ذات المفعول الطويل المدى عادة كافية للقضاء على مرض الزهري ويتم ذلك تحت إشراف الطبيب ولا داعي مطلقا لتناول أي علاج بعد ذلك حتى ولو كان التحليل إيجابيا. ولكن هناك نقطة هامة جداً إذ لابد من علاج الزوجة كذلك أن ثبت أنها مصابة.
أما لماذا يظهر تحليل الدم إيجابيا لمرض الزهري؟ فإنني أقول بأن بعض الأشخاص تبقى في دمهم مضادات تظهر إيجابية في التجارب المخبرية لمرض الزهري مهما تناول من العلاجات.
س: ما المقصود بمرض الزهري المستوطن؟
ج: مرض الزهري المستوطن من الأمراض التي تستوطن بمناطق جغرافية معينة ولا ينتقل عن طريق الاتصال الجنسي كما هو الحال في مرض الزهري المعروف رغم أن الجرثومة المسببة للمرض واحدة في النوعين.
تحدث العدوى بمرض الزهري المستوطن عن طريق ملامسة الإفرازات من القروح التي تحدث للمصاب ويلعب الذباب دوراً في نقل المرض. ورغم أن مرض الزهري المستوطن قد يسبب تشوهات وتآكل في المناطق المصابة إلا أنه لا يسبب مضاعفات خطيرة بالجهاز الدوري أو الجهاز العصبي كما هو الحال في مرض الزهري التناسلي.
وطرق الكشف عن مرض الزهري المستوطن تتم بنفس التجارب المخبرية التي تجري لمرض الزهري التناسلي وذلك بتجارب (T.P.H.A) و (V.D.R.L) ولذلك يلاحظ ارتفاع نسبة إيجابية التجربة في المناطق الموبوئة لمرض الزهري المستوطن. ولهذا السبب يجب عدم التسرع بالحكم على أن الشخص الذي تظهر تحاليل الدم له إيجابية لمرض الزهري بأنه مصاب بمرض الزهري التناسلي.
يعالج مرض الزهري المستوطن مثل الزهري التناسلي بمركبات البنسلين أو الأرثروسين أو الدوكسي سيكلين تحت إشراف الطبيب.
س: ما هي أنواع مرض الزهري المستوطن؟
ج: أنواع مرض الزهري المستوطن هي:
- مرض الياوز ويستوطن جزر الكاريبي وسريلانكا وإندونيسيا والفلبين وتايلاند وجنوب أفريقيا.
- مرض البنتا يستوطن أميركا الجنوبية وشمال أفريقيا والمكسيك.
- مرض البيجل يستوطن في بادية الشام والعراق وخاصة في مناطق بين النهرين وكان يسمى "بيجل العراق" كذلك يستوطن الجزيرة العربية وإيران.
س: أظهرت التحاليل التأكيدية لمرض الزهري الإيجابية للزوج وكانت سلبية بالنسبة للزوجة ما تفسير هذه الظاهرة؟
ج: من الممكن أن يكون الزوج قد أصيب بمرض الزهري وعولج قبل الزواج، أو أنه أصيب بمرض الزهري المستوطن الذي ينتقل بطرق أخرى غير الاتصال الجنسي.
س: ما هي مضاعفات الهربس التناسلي؟
ج: يؤدي مرض الهربس التناسلي إلى تسلخات وآلام حادة بالعضو التناسلي وقد يتبعه ندبات خاصة وأن المرض يظهر مرة ومرات ويؤدي إلى مشاكل نفسية واجتماعية وعضوية للمصاب وقد يسبب سرطانا بالعضو.
أما في الأنثى فإن مرض الهربس التناسلي قد يؤدي إلى سرطان الرحم. وفي الحوامل قد يؤدي إلى تشوهات بالجنين والى موت الجنين خاصة إذا وصل الفيروس إلى المخ والكبد، ويسبب كذلك الإجهاض، كما أنه يؤدي إلى فقدان المناعة بالجسم.
س: راجع أحد المرضى عيادة الطبيب يشكو من بثور حول الفم وأخبره بأن ذلك هو مرض الهربس هل ذلك هو نفس الهربس التناسلي وما سبب ذلك؟ وما هي مضاعفاته؟
ج: مرض الهربس يختلف حسب نوع الفيروس المسبب للمرض فالهربس التناسلي يسببه نوع من الفيروس يسمى (HSVII) وهو أخطر الأنواع وينتقل عن طريق الاتصال الجنسي والاحتكاك بالمصابين أو أدواتهم الملوثة. أما الأنواع الأخرى فمنها النوع الذي يتكون حول الفم ويسببه فيروس من نوع (HSVI) ويظهر على شكل بثور تتحول إلى فآليل ثم تنشف بعد وقت قصير وتسبب بعض الآلام الخفيفة ويحدث عندما تقل مقاومة الشخص مصاحباً لبعض أمراض الحميات مثل الأنفلونزا أو الاضطرابات المعوية وأحيانا مع الدورة الشهرية للإناث وتحدث العدوى عند التقبيل أو ملامسة إفرازات البثور حول الفم وهذا النوع من الهربس ليس خطراً كالنوع الأول ولا يسبب مضاعفات خطرة. وهناك نوع آخر من الهربس يسمى هربس زوستر (HERPS SOSTER) أو الحزام الناري يصيب هذا النوع الأعصاب والعقد العصبية ويؤدي إلى آلام شديدة.
س: هل إصابة الحامل بمرض الهربس يستدعي عملية الإجهاض؟
ج: إذا ثبت أن الجنين مصاب بتشوهات أو أنه ميت، فليزم إجراء عملية إجهاض. أما إذا كان الطفل سليما فتجرى عملية قيصرية عند الولادة إذا كانت الأم مصابة بالهربس التناسلي وكان المرض في حالته النشطة.
س: ما هي الأمراض التي تنتشر عن طريق الشذوذ الجنسي (اللواط)؟
ج: الأمراض كثيرة أهمها مرض الإيدس (فقدان المناعة المكتسبة) ومرض الهربس والزهري والسيلان وأمراض الكبد الفيروسية.
س: ما أثر المخدرات على انتشار الأمراض الجنسية والتناسلية؟
ج: إن للمخدرات آثاراً مدمرة، فالذي يستعملها يفقد السيطرة على شهواته ونزواته ويتصرف دون وعي أو واعز، وقد يرتكب الجرائم المختلفة.
كما أن للمخدرات دوراً هاماً في انتقال مرض فقدان المناعة المكتسبة (AIDS) وذلك عن طريق الحقن الملوثة بالفيروس.
س: ما دور نقل الدم في الإصابة بمرض الايدز؟
ج: نقل الدم الملوث بالفيروس الناقل لمرض الإيدس (HIV) من المصادر الهامة التي تسبب العدوى لمن ينقل إليهم الدم الملوث.
س: ما هي طرق العدوى لمرض الإيدز ؟
ج: ينتقل المرض عن طريق الاتصال الجنسي أو عن طريق نقل الدم من المصابين، أو عن طريق الحقن الملوثة أو بملامسة إفرازات المصاب مثل المني أو اللعاب.
س: ما هو سبب الوفاة من الايدز ؟
ج: أهم الأسباب المؤدية للوفاة هي: أن مناعة الجسم تنهار كلية وتغزوه الجراثيم المختلفة التي تفتك به. وسبب آخر للوفاة هو مرض السرطان. .
لمحة تاريخية:
عرف مرض الهربس في الأزمنة الغابرة منذ أيام (ابقراط) وكان يحمل أسماء مختلفة. وأول من وصف المرض بطريقة مبدئية هو (رتشارد مورتون) عام 1694 م. ولكن لم توضح التفاصيل الدقيقة لمرض الهربس
إلا بعد القرن التاسع عشر وبالتحديد في عام 1940م. وأعطي الاسم المعروف حالياً في المؤتمر الدولي عام 1953م.
انتشار مرض الهربس:
مرض الهربس يصيب الجنس البشري الذي يعتبر الملجأ الطبيعي للفيروس. وينتشر المرض في المناطق المزدحمة وخاصة في المجتمعات الفقيرة التي تقل بها الرعاية الصحية والاجتماعية.
يصاب الأطفال دون سن الخامسة بمرض الهربس خاصة عن الوالدين أو من أقرانهم وذلك مباشرة بملامسة المصابون، بينما تنتقل العدوى بين اليافعين نتيجة الاتصال الجنسي أو الملامسة مثل التقبيل.
بعد الإصابة بمرض الهربس قد لا يختفي الفيروس تماماً بل يكمن في العقد العصبية وتحت ظروف معينة يهاجم الجسم ويصيب الجلد والغشاء المخاطي. ويمكن العثور على الفيروس في إفرازات اللعاب والمخاط وفي أماكن الإصابة وهذه تلعب دوراً مهماً في انتشار مرض الهربس.
وفي حالات أخرى خاصة مرض الهربس بالجهاز التناسلي قد ينقل حامل الفيروس، العدوى لغيره دون ظهور أعراض المرض به.
الفيروس ناقل مرض الهربس
نوعان:
النوع الأول (HSV1): يسبب العدوى بالشفاه والوجه ومناطق أخرى.
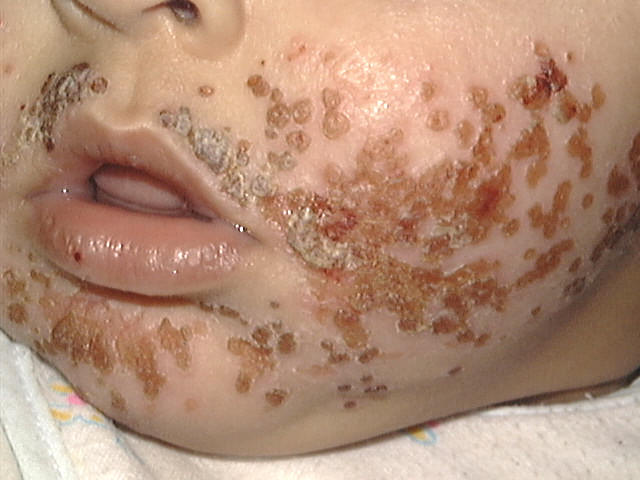
النوع الثاني : (HSV2) يصيب المنطقة التناسلية والشرج.
ولكن في الدراسات الحديثة وجد أن النوع الأول قد يصيب الجهاز التناسلي خاصة في الشواذ جنسياً.
طرق العدوى:
تحدث العدوى بفيروس الهربس بالجهاز التناسلي بالطرق الآتية:
الاتصال الجنسي مع المصاب.
مباشرة بملامسة المنطقة المصابة عند التقبيل أو الاحتكاك.
أعراض مرض الهربس التناسلي:
- فترة الحضانة من 4-5 أيام من وصول فيروس الهربس إلى الجسم.
- تختلف أعراض المرض حسب مكان الإصابة والعمر والجنس. وبصفة عامة تبدأ الأعراض بشعور المريض بوخز أو حرقان أو حكة بمنطقة الإصابة يتبعها احمرار وظهور تآليل صغيرة متجمعة. بعد ذلك تنفجر الفآليل وتؤدي إلى تقرحات مؤلمة عند الاحتكاك. بعد حوالي أسبوع أو أكثر تلتئم التقرحات وقد يظن المريض بأنه شفي تماماً. ولكن مرض الهربس
زائر ثقيل الظل إذ من صفاته بأنه كالبركان يخمد ثم يكرر العدوى مرة ومرات في نفس المنطقة الأولى أو قريباً منها. وقد يسبب بذلك مضاعفات عضوية ونفسية للمصاب. ولكن في بعض الحالات يختفي الفيروس ولا يظهر مرة أخرى ويحرق نفسه بنفسه لأسباب غير معروفة.
هناك بعض العوامل تؤدي إلى تنشيط فيروس الهربس الخامد وتكرار الإصابات، منها:
- الإجهاد الجسمي والنفسي والجنسي.
- بعض الأمراض، خاصة تلك التي تكون مصحوبة بارتفاع بدرجة حرارة المريض.
- التعرض للصدمات والإصابات.
- ضعف المقاومة خاصة عند الأطفال، وفقدان المناعة المكتسبة عند البالغين كما هو الحال في مرض (الإيدس).
- بعض الأمراض المزمنة مثل أمراض القلب والكلى والكبد.
على فتحة المهبل والشفرات أو عنق الرحم كما أنه قد يصيب مجرى البول ويمتد إلى المثانة البولية.
الأعراض:
- ألم وحرقان خاصة عند التبول.
- ظهور تقرحات على الجلد والغشاء المخاطي للمهبل أو الجلد المحيط بهما وتؤدي إلى آلام مضنية خاصة عند الجماع. وقد تغزو جراثيم أخرى المناطق المتقرحة وتؤدي إلى مضاعفات خطيرة.
- قد ترتفع درجة حرارة المريضة مع انحباس بالبول وتضخم بالغدد اللمفاوية المجاورة.
- قد يؤدي مرض الهربس
إلى التهاب بالسحايا ويصحب ذلك صداع شديد وقيء.
- إصابة عنق الرحم قد لا يستدعي انتباه المريضة وفي هذه الحالة ينتقل المرض إلى الطرف الآخر عند المعاشرة الجنسية.
- النوع الثاني من فيروس الهربس قد يؤدي إلى سرطان عنق الرحم.
التناسلي عند الذكور:
- حدوث فآليل وتقرحات بالعضو التناسلي خاصة بين الغير مختنين.
- وقد يصحبه ارتفاع بدرجة حرارة المريض وتضخم بالغدد اللمفاوية المجاورة.
- التهاب الجدار المحيط بالمخ (السحايا)
- إصابة مجرى البول بالفيروس يؤدي إلى حرقة شديدة وعسرة عند التبول وقد تؤدي إلى انحباس البول والتهاب بالمثانة البولية.
مضاعفات مرض الهربس التناسلي:
1- ندبات وتشوهات ظاهرة في مكان الإصابة.
2- تضخم والتهاب حاد بالأعضاء التناسلية.
3- الجنين: إذا كانت الأم مصابة بمرض الهربس
التناسلي فإن الفيروس قد يصل إلى الأعضاء الداخلية للجنين مثل الكبد والمخ ويؤدي إلى موت الجنين. لهذا تجرى عملية قيصرية عند الولادة إذا ثبت أن الأم تحمل فيروس الهربس التناسلي بعنق الرحم أو المهبل.
- كما أن الجنين قد يصاب بتشوهات خلقية وعاهات مستديمة.
4- الإجهاض.
5- سرطان بالعضو التناسلي بالذكور خاصة بين الغير مختنين.
6- سرطان عنق الرحم.
7- التهاب الكبد أو السحايا وقد يؤدي إلى الوفاة.
هناك فيروس آخر من نفس عائلة الهربس يدعى فيروس سايتوميجالك (CYTOMEGALIC VIRUS) ويتواجد هذا الفيروس في الحلق والمني والبول والحليب وكذلك في عنق الرحم.
طرق العدوى:
1- التقبيل.
2- عن طريق الاتصال الجنسي في بعض الحالات.
3- تنقل الحوامل الفيروس إلى الأجنة عن طريق المشيمة.
المضاعفات:
1-تلف بالمخ وتدمير الجهاز العصبي وفقدان البصر.
2-تشوهات خلقية وعاهات مستديمة.
3-الإجهاض وولادة الجنين مبكراً ومشوهاً.
4-قد يؤدي إلى مرض فقدان المناعة المكتسبة (مرض الايدس).
مرض فقدان المناعـة المكتسبـة :

قد تعرف الإستجابة المناعية بعض الإضطرابات في بعض الحالات .و يعتبر داء فقدان المناعة المكتسبة أهم هذه
الإضطرابات
يعتبر فيروس VIH المسبب المباشر في إحداث هذا الإضطراب .
ينتقل الفيروس عن طريق :
· الدم ( الحقن خلال العلاج ، الحقن المتبادل عند المدمنين ، نقل دم بدون إجراء إختبار الكشف عن صالحيته )
· الإتصالات الجنسية
· الإنتقال عبر المشيمة من الأم المصابة إلى الجنين
· الرضاعة من الأم المصابة إلى الرضيع


· ( 1 ) تثبت الفيروس بواسطةgp120 على مستقبلات CD4 لغشاء الخلية LT4
· ( 2 ) يدخل الفيروس إلى الخلية المستهدفة بواسطة جزيئة gp120وCXR4التي تمكن غشاء الفيروس
من الإندماج مع الغشاء الهيولي للخلية المستهدفة .
· ( 3 ) تحرير الـARN الفيروسي و أنزيم اللإستنساخ العكسي في سيتوبلازم الخلية المستهدفة .
· ( 4 ، 5 ) يتحول الـ ARN الفيروسي إلى ADN فيروسي بواسطة أنزيم الإستنساخ العكسي حيث يتم
نسخ سلسلة الـ ADN فيروسي ثم تركيب السلسلة المكملة لها
بعد تركيب ADN فيروسي يخرب الـ ARN الفيروسي
· ( 6 ، 7 ) بتدخل إنزيمات يتم دخول الـ ADN الفيروسي إلى النواة ليندمج مع ADNالخلية المستهدفة .
· ( 8) ـ نسخ الـ ARN الفيروسي إنطلاقا من الـ ADN فيروسي
ـ ينتقل الـ ARN الفيروسي من النواة إلى السيتوبلازم .
· ( 9 ) ـ ترجمة الرسالة الوراثية للـ ARN الفيروسي على مستوى الشبكة الهولية المحببة إلى بروتينات فيروسية
ـ تنتقل البروتينات الفيروسية إلى جهاز كولجي حيث يتم تعديلها إلى متعدد بروتين
( متعدد بروتين gp16 ، متعدد بروتينp55 ، متعدد بروتين p180 ) .
· ( 10 ، 11 ) أنزيم البروتياز يفكك متعدد البروتين إلى عدة بروتينات فيروسية (120gp ، 41gp، 24p..)
تهاجر البروتينات باتجاه الغشاء ليندمج بعضها بالغشاء الهيولي ثم يتحرر الفيروس بالتبرعم .
خلال LT4 المصابة تركب حوالي 103 فيروس و بالتالي عدد الفيروسات التي يتم تركيبها خلالVIH 24
ساعة عند الشخص المصاب يقدر بحوالي 109 إلى 1013 .
كثافة إنتاج الفيروس تؤدي إلى القضاء على الخلايا اللمفاوية LT4 ، التي يتناقص عددها تدريجيا خلال مرحلة
المناعي
مرحلةالترقب ( إصابة بدون أعراض )
الترقب كما هومبين في الوثيقة التالية :

ـ خلال المرحلة الأولى مباشرة بعد الإصابة يرتفع عدد الفيروس VIH داخل الجسم ليصل إلى قيمة قصوى بعد بعد أسابيع و في نفس الوقت يستجيب الجهاز المناعي حيث تتكاثر الخلايا اللمفاوية T4 و تزداد كمية الأجسام المضادة نتيجة تنشيط الخلايا LB التي تتكاثر و تتمايز إلى خلايا مصورية منتجة للأجسام المضادة
إستجابة الجهاز المناعي تحد من تكاثر الفيروس حيث يصبح عدده قليلا جدا .
ـ خلال المرحلة الثانية تنخفض كمية الخلايا الخلايا اللمفاوية T4 نتيجة إصابتها من طرف الفيروس VIH .
وترتفع كمية الفيروس .
ـ يؤدي هذا الحدث البيولويجي المتمثل في النقص الكبير للخلايا اللمفاوية T4 بعد سنوات من الإصابة إلى إنخفاض
شديد للرد المناعي ( مرحلة العجز المناعي ) .