هو مرض طفيلي تسببه طفيليات اللايشمانية المدارية التي تنتقل بواسطة ذبابة الرمل الفاصدة(Phlebotomus sand fly) التي تعتبر الكلاب مستودعا لها. يكثر المرض في منطقة شرق المتوسط والشرق الأوسط أما في آسيا وأفريقيا فإن الفئران القارضة قد تكون هي مصدر العدوى.
الداء ذو ثلاثة أشكال مختلفة هي: اللايشـمانية الجلدية. اللاشمانية الجلدية المخاطية واللشمانيا الحشوية.
داء اللايشمانيا الجلدي: (Cuutaneous leishmaniasis)
للمرض عدة أسماء محلية مثل القرحة المدارية ـ حبة الشرق ـ حبة حلب ـ حبة بغداد، يحدث الداء باللايشمانيا المدارية المستوطنة في آسيا الصغرى وجنوب آسيا ومناطق المتوسط والخليج.
طرق الانتان:
إن ذبابة الرمل الفاصدة هي التي تنقل المرض من المستودع إلى الكائن البشري. الإنتقال المباشر من القرحات المخموجة إلى الجلد المرضوض نادراً مايسبب المرض .
الأطفال أكثر استعداداً حيث أن مناعة جيدة تكتسب عند أول انتان، مما يجعل بعض المواطنين يخمجون أولادهم بالطفيلي على الكتفين أو الفخدين ليصابوا بالمرض هناك كي يحموا الوجه من التندب إذا ما أصيبوا في المستقبل باللايشمانيا.
المظاهر السريرية:
هو مرض ذو سير مزمن جداً. حيث أن دور الحضانة قد يستغرق من أسبوع إلى شهرين منذ بداية لدغة ذبابة الرمل.
اللايشمانيا عادة تصيب الأطفال أكثر من غيرهم من مجموعة الأعمار حيث أن الوجه والأطراف والعنق هي الأماكن الأكثر إصابة.
اللايشمانيا الجلدية
(النمط المقرح المخرب)
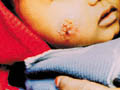
اللايشمانيا الجلدية
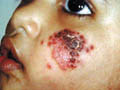
اللايشمانيا الجلدية (الشكل التقرحي)

لداء اللايشمانيا الجلدية عدة مظاهر سريرية:
حبة الشرق :"Oriental sore"
الآفة البدائية هي حطاطة على المناطق المكشوفة مثل الوجه والأطراف. الحطاطة تتضخم بعد عدة أسابيع لتشكل لويحة مدورة وأخيراً إلى قرحات تنتح مفرزات لزجة وتشكل قشرة ملتصقة سميكة بنية اللون.
الانتان الجرثومي الثانوي للقرحات شائع مسبباً تخرب أنسجة أكثر وتشوهات جلدية وتلك واحدة من الصفات المميزة لآفة القرحة المدارية هي سيرها المزمن الطويل ونوع الآفات.
هذه الآفات تشكل قرحات مرتفعة ومدورة بيضاوية الشكل قد تشفى بعد عدة شهور مسببة ندبات مشوهة.
الشكل المجهض Abortive type : بعض الآفات جافة حيث تتحول الحطاطة إلى عقيدة قد تتضخم حجماً بدون تقرح.
الشكل وحيد الناكس"Abortive type ": هو ناكس حيث يحدث الانتان مرة ثانية بعد شفاء الآفة البدئية.
الشكل المنتشر"Disseminated type" : آفات متعددة قد تصيب الأطراف.
داء اللايشمانيا الجلدي المجهض
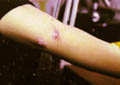
داء اللايشمانيا الجلدي (وحيد الناكس)
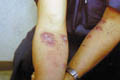
داء اللايشمانيا الجلدي (الشكل المنتشر)

المظاهر الجلدية المختلفة:
داء اللايشمانيا الجلدي الناجم عن اللايشمانيا الطفيلية /الصغرى /"L. infantum ":الرضع المصابون بهذا الطفيلي قد يصابون بمرض اللايشـمانيا الحشـوي بينما البالغين عادة يصابـون بالآفات الجلدية فقط.
الداء اللايشمانيا الجلدي الناجم عن اللايشمانيا الكبرى:"L. Major "هذا الشكل مستوطن في المناطق الرطبة في البداوة خاصة بين رعاة الحيوان.
الآفات الجلدية هي عقيدة دملية الشكل حمراء تظهر على مكان الدخول حيث بعد أسبوعين تتشكل قشرة مركزية يتلوها القرحة ذات هامش أحمر مرتفع، تكبر خلال 2 ـ 3 شهور التالية حيث تصل إلى قطر 3 ـ 6سم وقد تظهر عدة آفات عقدية ثانوية (تابعة) قريباً من الآفة البدئية.
الشفاء العفوي حتى بدون علاج عادة يحدث خلال 6 أشهر مخلفاً ورائه ندبة.
داء اللايشمانيا الجلدي الناجم عن اللايشمانيا المدارية" L. tropica ":
دور الحضانة أكثر من 2 شهر، تظهر الآفة بشكل عقيدة بنية صغيرة تتضخم تدريجياً إلى لويحة بقطر 1 ـ 2سم في حوالي 6 شهور مشكلة تقرح سطحي ضحل مع قشرة ملتصقة. الآفات الثانوية (التابعة) قليلة بهذا النمط.
داء اللايشمانيا الجلدي الناجم عن اللايشمانية الأثيوبية "L. Ethiopia ":
الآفات تتكون عادة في مركز الوجه. الحطاطات الثانوية (التابعة) تتجمع وتكون عقيدة كبيرة ولاتنتشر عادة. قد يحدث آفات جلدية مخاطية حول الفم والأنف.
تشخيص داء اللايشمانيا:
العقيدة أو القرحة ذات السير المزمن من عدة أشهر مع آفات ثانوية في مناطق موبوءة، تعتبر علامات مهمة.
مسحة من قاعدة القرحة ملونة بملون "جيمزا" تظهر طفيليا مدوراً أو مغزليا في السيتوبلاسما مع كريات بيض وحيدة أو متعددة النوى وخلايا بشرية.
اختبار اللايشمانين: حقن داخل الأدمة للمستضد اللايشماني يسبب ارتكاس يشبه اختبار السلين المتأخر.
التشخيص التفريقي:
قرحة الشرق تشبه عدد من أمراض الجلد مثل التدرن الجلدي.
داء اللايشمانيا الجلدي المخاطي
Mucocutaneous Leishmaniasis
يسببه طفيلي اللايشمانيا البرازيلية ذات الولع بإصابة الجلد والأغشية المخاطية وهو مستوطن في أمريكا اللاتينية، البيرو والبرازيل.
المسببات :
الذبابة الفاصدة التي تنقل المرض تعيش في الغابات وتسبب الانتان بلدغ الضحية.
الطفيلي يوجد بشكلين: الشكل الهدبي الموجود في القناة الهضمية الفاصدة والشكل اللاهدبي الموجود في الأنسجة البشرية والحيوانات المصابة بالطفيلي.
الصورة السريرية:
دور الحضانة من 2 ـ 4 أسابيع.
المظاهر الجلدية:
الآفة البدائية هي عقيدة قد تجهض بعد عدة أسابيع أو تكبر وتتحول إلى عقيدة قد تصبح ذات تنبتات وأخيراً بشكل قرحة إرتشاحية ذات حواف واضحة غير منتظمة.
المظاهر بالأغشية المخاطية:
صفة آفة الأغشية المخاطية النموذجية هي ميلها إلى الانتقال إلى الأغشية المخاطية للشدق والبلعوم الأنفي ربما عبر السبيل الدموي أو اللمفاوي.
المظاهر العامة:
قد تصيب الآفة الأغشية المخاطية والغضاريف المجاورة بينما تعف عن العظام.
تشوه شكل الأنف، والحنك الرخو والبلعوم والحنجرة.
تقرح اللسان ومخاطية العين والمخاطية التناسلية.
اعتلال عقد لمفية ناحية.
التشخيص التفريقي:
" القرحة المدارية
" داء الشعريات البوغية
" التدرن
" الداء العليقي / اليوز"Yaws" / و / الأ فرنجي الزهري/
طرق معالجة اللايشمانيا:
معظم القرحات غالباً ما تشفى عفوياً خلال سنة واحدة.
علاج داء اللايشمانيا الجلدي والجلدي المخاطي هي نفسها، بينما يحتاج الأخير معالجة مشددة أكثر بسبب الاختلاطات الأكثر شدة والمخربة.
الأنتموان الخماسي" Pentavalent antimony"
يستعمل للقرحات التي تسبب تندباً وتشوهات في شكل الوجه أو على أسفل الساق أو فوق المفصل، أو على الأغشية المخاطية أو الغضاريف أو القرحة التي قد تكون ناجمة عن طفيلي للايشمانيا البرازيلية.
" لسوء الحظ فى بعض حالات داء اللايشمانيا قد تشاهد معالجة بالستيرويدات القشرية موضعياً وهذه تغير الصور السريرية وتجعل الآفات مختلطة التي تصبح أخيراً أكثر إزماناً وتنقص استجابتها للمعالجة النوعية".
للبالغين نعطي 6سم3 من البنتتوستام (Pentostan) عضلياً كل يوم لمدة عشرة أيام، هذا عادة يعطي نتائج جيدة ويؤدي لشفاء سريع للقرحات ويمكن تعديل الجرعة حسب عمر المريض.
لقد سجل الـدكتور الظواهري نتائج جيدة باستعمال مركبات هيدروايمتين حبتان يومياً للبالغين لمدة شهر واحد.
نيوستيبوزان (Neostibosan ,Bayer) هو أيضاً دواء فعال. الجرعة اليومية: هي 5/ ملغ /كلغ جرعة من 200 ـ 300 ملغ يمكن إعطاءها يومياً للأطفال الكبار والبالغين لمدة 16 يوم أثبت أنه فعال أيضاً.
الأدوية الأخرى مثل" الكلوروكين" والفؤادين (Fouadin) والمضادات الحيوية مثل "التتراسكلين "وجدت إنها فعالة.
البنتاميدين ايزوثيونات(Pentadine isothionate) : لمعالجة اللايشمانيا المدارية بجرعة 4 ملغ/ كلغ مرة واحدة أسبوعياً لمدة طويلة حسب الحاجة.
المريض المصاب بداء اللايشمانيا الجلدي قد يحتاج إلى معالجة لفترة أطول.
اللايشمانيا الناكسة قد يستجيب للحقن الموضعي أو الاعطاء الجهازي للأنتموانات.
التشرب الموضعي بـ 1 ـ 2 ملم صوديوم ستيبوغلوكونات (Sodium stibogluconate) للآفات المفردة.
ثلج غاز ثاني أوكسيد الكربون (Co2 snow) لعلاج القرحات الصغيرة تتجمد وتجرف تحت تخدير موضعي.
آفات التندب الشديد قد تحتاج جراحة تصنيفية (تجميلية).
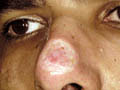
نحن نستخدم الليزر" CO2 "لإعادة سطح وإزالة اللشمانيا الجلدية. في المركز الطبي سجلنا نتائج مشجعة خاصة الآفات المختلطة بالتندب .
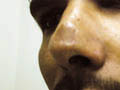
اللايشمانيا الجلدية (ندبة)
اللايشمانيا الجلدية (ندبة معالجة باليزر)
داء اللايشمانيا الحشوي
Visceral leishmaniasis
يعرف باسم الكالا آزار أو حمي دم دم" Dum-Dum Fever" : المرض منتشر جداً في آسيا وجنوب أوروبا، حول المتوسط، أفريقيا والمجتمعات الفقيرة والريفية.
الصورة السريرية:
" الحمى مميزة وأحياناً مشخصة للكالا آزار. ترتفع الحرارة في وقت العصر وتنخفض قرب المساء وترتفع أكثر حوالي منتصف الليل.
" ضخامة كبدية طحالية.
" هزال ونحول.
" فقر دم ونقص الكرات الدموية البيضاء.
" مظاهر حشوية، ضخامة كبدية طحالية.
" مظاهر جلدية: جلد بلون رمادي غريب خاصة على اليدين والأظافر والجبهة والخط الناصف للبطن لذلك سمي "الداء الأسود ".
داء اللايشمانيا الجلدي مابعد الكالا آزار
Post kala azar leishmaniasis
المظاهر السريرية:
ظهور عقيدات بلون هلام التفاح محاطة بندبات خاصة على الوجه حيث تظهر عدة سنوات بعد الشفاء من الآفة البدئية.
قد تظهر بقع ناقصة الصباغ خاصة على الوجه والعنق والسطوح الباسطة من الساعد والجانب الداخلي للفخدين يشبه الجذام الجذاميني.
آفة عقدية وحبيبة قد تظهر على الجلد ونادراً ماتكون حليمية على الأجفان والشفاه وفتحات الأنف.
المراجع
Bryceson A. Therapy in man. In: Peters W. Killick-Kendrick R, eds. The 1
Leishmaniases in Biology and Medicine Vol 2. London: Academic Press, 1987: 848-907 2
Ho M, Koech DK, Iha DW et al. Immunosuppression in Kenyan visceral leishmaniasis. Clin Exp Immunol 1983; 51: 207-14 3
Kumar PV, Sadeghi E, Torabi S. Kala azar with disseminated dermal leishmaniasis. Am J Trop Med Hyg 1989; 40: 150-3 4
Rashid JR, Chunge CN, Oster CN et al. Post kala-azar dermal leishmaniasis occurring after long cure of visceral leishmaniasis in Kenya. E Afr Med J 1986; 63: 365-71 5
WHO. The leishmaniases. Report of WHO Expert Committee. Technical Report Series 701. Geneva: World Health Organization, 1984 6
Ballou WR, McClain JB, Gordon DM et al. Safety and efficacy of high dose sodium stibogluconate therapy of American cutaneous leishmaniasis. Lancet 1987; ii: 12-16 7
Bryceson A. Therapy in man. In: Peters W. Killick-Kendrick R, eds. The Leishmaniases in Biology and Medicine Vol 2. London: Academic Press, 1987: 848-907 8
El-On J, Weinrauch L, Livshin R et al. Topical treatment of recurrent cutaneous leishmaniasis with ointment containing paromomycin and methylbenzathonium chloride. Br Med J 1985; 291: 704-5 9
Kumar PV, Sadeghi E, Torabi S. Kala azar with disseminated dermal leishmaniasis. Am J Trop Med Hyg 1989; 40: 150-3 10
Montalban CK, Martinez-Fernandez R, Calleja JL et al. Visceral leishmaniasis (kala-azar) as an opportunistic infection in patients infected with the human immunodeficiency virus in Spain. Rev Infect Dis 1989; 11: 655-60 11
http://www.dermatologyinfo.net/
DR. MAHMOUD HIJAZY